Zakażenie bakterią Helicobakter pylori jest powszechne – występuje ona u większości dorosłej populacji Polski. Zakażenie wiąże się z występowaniem choroby wrzodowej żołądka i dwunastnicy, ale samo zakażenie nie jest jednoznaczne z wystąpieniem objawów ani choroby. Istnieją nieinwazyjne metody wykrywania zakażenia, bez konieczności wykonywania gastroskopii.
Co to jest bakteria Helicobacter pylori i na czym polega jej związek z wrzodami żołądka i dwunastnicy?
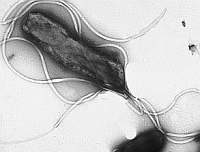
Helicobacter pylori (w skrócie H. pylori, znana również pod dawną nazwą Campylobacter pylori), to bakteria, którą wykryto stosunkowo późno. Odkrycia Helicobacter pylori w ludzkiej błonie śluzowej żołądka dokonali w 1982 r. dwaj australijscy uczeni, Marshall i Warren. Nazwa Helicobacter (od łac. helix – spirala) nawiązuje do charakterystycznego kształtu bakterii, który prawdopodobnie ułatwia jej przenikanie w głąb błony śluzowej układu pokarmowego.
Helicobacter pylori wykrywa się przede wszystkim w dalszej części żołądka, określanej jako odźwiernik (łac. pylorus, stąd drugi człon nazwy bakterii), która przechodzi w dwunastnicę. Nieco później wykazano, że Helicobacter pylori może zakażać także inne tkanki, wątrobę lub oko. Naukowcy stwierdzili, że bakteria występuje u osób z przewlekłym zapaleniem błony śluzowej żołądka i z wrzodami żołądka. Dużą niespodzianką było odkrycie, że istnieje bakteria dostosowana do przeżycia w żołądku człowieka, ponieważ dotychczas zakładano, że kwas solny żołądka stwarza środowisko wybitnie nieprzyjazne bakteriom – po prostu odkaża pokarm, co jest jednym z jego głównych fizjologicznych zadań. W przypadku Helicobacter pylori spostrzeżono jednak, że kolonizuje ona błony śluzowe o niskim pH (odczynie kwaśnym). Kwas nie tylko nie szkodził bakterii, lecz wręcz wydawał się niezbędny do jej rozwoju.
W toku dalszych badań naukowych stwierdzono, że istnieje związek pomiędzy obecnością Helicobacter pylori w górnym odcinku przewodu pokarmowego a wrzodami żołądka i dwunastnicy. Należy jednak pamiętać, że samo zakażenie bakterią nie jest równoznaczne z rozwojem choroby wrzodowej. Niemal połowa ludzkości (więcej w krajach rozwijających się) jest zakażona Helicobacter pylori. W Polsce zakażonych jest 67% dorosłych i 30% dzieci (w ostatnich latach obserwuje się zmniejszenie częstości tego zakażenia). Tymczasem na chorobę wrzodową żołądka i dwunastnicy zapada 5–10% dorosłej populacji. Oznacza to, że tylko u około co dziesiątej osoby zakażonej Helicobacter pylori rozwinie się choroba wrzodowa. Ponadto u części osób cierpiących na chorobę wrzodową nie stwierdza się Helicobacter pylori. Dotyczy to około 20% przypadków wrzodów żołądka i 30% wrzodów dwunastnicy. Nie można więc uznać Helicobacter pylori za przyczynę wszystkich wrzodów żołądka i dwunastnicy.
Zakażenie układu pokarmowego przez Helicobacter pylori przebiega zwykle bezobjawowo, tylko w nielicznych przypadkach pojawiają się objawy typowe dla zapalenia żołądka, ból w nadbrzuszu (czyli górnej części brzucha), nudności i wymioty, zwykle bez gorączki.
Jak można zarazić się bakterią Helicobacter pylori?
Do zakażenia dochodzi zwykle w dzieciństwie. Zakażenie ma miejsce drogą pokarmową, np. poprzez używanie wspólnych naczyń, picie z tej samej butelki.
Stara zasada, iż nie ma wrzodu trawiennego bez kwasu, pozostaje aktualna. Natomiast ryzyko pojawienia się choroby dramatycznie zwiększa się u osób zakażonych Helicobacter pylori (lub będących jej nosicielami).
Wrzód żołądka jest stanem przednowotworowym, dlatego zakażenie Helicobacter pylori może sprzyjać rozwojowi raka żołądka. W sumie zakażenie Helicobacter pylori niemal dwukrotnie zwiększa całkowite ryzyko zachorowania na raka żołądka.
Natomiast rak z reguły nie rozwija się w dwunastnicy. Powody nie są do końca jasne, ale w epidemiologii przewodu pokarmowego człowieka często występuje rak jelita grubego i odbytu, rak żołądka oraz rak przełyku, natomiast rak jelita cienkiego (w tym dwunastnicy) jest rzadkością. O ile więc zakażenie Helicobacter pylori sprzyja chorobie wrzodowej żołądka i dwunastnicy oraz w mniejszym stopniu rakowi żołądka, o tyle nie grozi powstaniem raka dwunastnicy, który praktycznie się nie zdarza.
Dlaczego Helicobacter pylori jest groźnym czynnikiem chorobotwórczym?
Komórki błony śluzowej żołądka produkują kwas solny i trawienie pokarmów w żołądku odbywa się w warunkach niskiego pH, ale nie są one w pełni odporne na działanie kwasu. Dlatego w prawidłowych warunkach pokryte są cienką warstewką ochronnego śluzu. Niesteroidowe leki przeciwzapalne, np. kwas acetylosalicylowy (aspiryna), uszkadzają błonę śluzową żołądka i prowadzą do rozwoju wrzodów między innymi dlatego, że hamują syntezę prostaglandyn, które z kolei aktywują w żołądku produkcję śluzu. Bakteria umie dostosować się do miejscowych warunków panujących w żołądku, zwłaszcza w odźwierniku. Unika obszarów ze skrajnie niskim pH, a więc światła żołądka z dala od jego ściany. Migruje za to w stronę komórek ściany żołądka (nabłonka błony śluzowej), gdzie wnika w warstwę śluzu pokrywającego komórki.
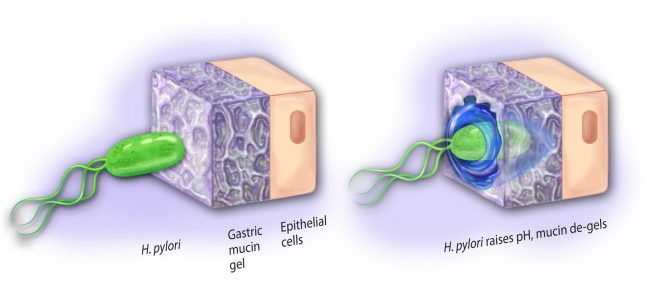 Źródło: Wikimedia.org
Źródło: Wikimedia.orgU osób wydzielających większe ilości kwasu solnego bakteria chętniej kolonizuje odźwiernik, zwłaszcza miejsce przejścia żołądka do dwunastnicy. Unika w ten sposób trzonu żołądka, gdzie pH jest wyraźnie niskie (odczyn silnie kwaśny). Kiedy natomiast wydzielanie kwasu solnego jest mniejsze, Helicobacter pylori kolonizuje cały żołądek.
Przemieszczanie się bakterii ma charakter czynny, zachodzi dzięki charakterystycznemu kształtowi, a także obecności witek. Następnie Helicobacter pylori przylega do komórek nabłonka, a nawet do nich wnika. Ważnym czynnikiem decydującym o skutkach zakażenia Helicobacter pylori jest sposób, w jaki reaguje na bakterię układ immunologiczny. Innym znanym toksycznym produktem metabolizmu Helicobacter pylori jest amoniak. Jest on słabą zasadą, służy więc bakterii do zobojętniania kwasu solnego w jej najbliższym otoczeniu i ułatwia jej przeżycie. Powstaje z mocznika, a enzym, którego używa Helicobacter pylori, nosi nazwę „ureaza” (od łacińskiego słowa urea, czyli mocznik). Ureaza rozkłada mocznik do dwutlenku węgla i amoniaku. Aktywność ureazy wydzielanej przez Helicobacter pylori stanowi podstawę ważnego testu wykrywającego tę bakterię.
Co do przyczyn raka, przyjmuje się, że same bakterie nie powodują mutacji prowadzących do raka, raczej stymulują miejscowo odczyn zapalny, którego typowymi cechami są nacieki z krwinek białych oraz miejscowa produkcja uszkadzających DNA wolnych rodników. To właśnie one działają miejscowo, inicjując rozwój komórek nowotworowych. Inny postulowany mechanizm wynika ze śmierci komórek nabłonka uszkodzonych przez Helicobacter pylori. Ubytki są wypełniane poprzez zastępowanie tych komórek przez nowe, dzielące się, pochodzące z puli rezerwowej nabłonka. W efekcie w cykl podziałowy mogą wejść komórki zmutowane (potencjalnie nowotworowe). Groźny jest zatem równoczesny przewlekły odczyn zapalny powodowany przez zjadliwe szczepy bakterii i kumulujące się mutacje dzielących się komórek.
Podsumowując: zgodnie z aktualnym stanem wiedzy istnieje zależność między zakażeniem dróg pokarmowych przez Helicobacter pylori a rakiem żołądka. Bakteria wprost nie powoduje mutacji ludzkiego DNA prowadzących do rozwoju raka, ale sprzyja im przez podtrzymywanie przewlekłego stanu zapalnego. Jest więc tzw. promotorem nowotworzenia. W żołądku zachodzi wówczas karcynogeneza na podłożu wrzodu trawiennego żołądka lub przewlekłego odczynu zapalnego.
Testy na obecność H. pylori i inne badania diagnostyczne
W diagnostyce H. pylori stosuje się metody inwazyjne i nieinwazyjne:
Metody inwazyjne (wymagające wykonania endoskopii):
- test ureazowy – wykonuje się go z wycinka błony śluzowej pobranej podczas gastroskopii,
- badanie histologiczne wycinka z części odźwiernikowej – badanie pod mikroskopem wycinka pobranego podczas gastroskopii
- hodowla bakteryjna – badanie wykonuje się zwykle celem ustalenia lekooporności, jeśli dotychczasowe leczenie okazało się nieskuteczne. Materiałem badanym są wycinki z błony śluzowej okolicy przedodźwiernikowej żołądka pobrane podczas gastroskopii.
Metody nieinwazyjne:
- testy oddechowe – najczęściej stosowany jest oddechowy test ureazowy, w którym doustnie podaje się choremu mocznik znakowany radioaktywnym izotopem węgla. Jak wspomniano powyżej, Helicobacter pylori rozkłada mocznik do dwutlenku węgla (CO2) i amoniaku. Dwutlenek węgla powstały w organizmie jest usuwany podczas oddychania. Po 10–30 minutach oznacza się zawartość znakowanego węgla w CO2 wydychanym przez chorego. Oddechowy test ureazowy jest szczególnie przydatny do szybkiego potwierdzenia skuteczności leczenia eradykacyjnego.
- test wykrywający antygeny H. pylori w kale – antygeny oznacza się w próbce kału,
- testy serologiczne – badania krwi na obecność przeciwciał przeciwko H. pylori.
Co najmniej przez 4 tygodnie przed wykonaniem poniższych badań (z wyjątkiem testów serologicznych) nie należy przyjmować antybiotyków oraz preparatów bizmutu, a inhibitorów pompy protonowej (IPP) przez 2 tygodnie.
Co zrobi lekarz po stwierdzeniu, że chory jest zakażony Helicobacter pylori?
W takiej sytuacji lekarz wdroży tzw. leczenie eradykacyjne. Łacińskie słowo eradicatio (ang. eradication) oznacza dosłownie „wykorzenienie”. Tak więc leczenie z zasady ma być długotrwałe, radykalne i prowadzić do usunięcia całego rezerwuaru Helicobacter pylori z przewodu pokarmowego pacjenta.
Leczenie eradykacyjne polega na stosowaniu tzw. schematu leczenia przeciwbakteryjnego, czyli na przyjmowaniu kilku leków przez określony czas. Wszystkie schematy obejmują stosowanie leku hamującego wydzielanie kwasu solnego w żołądku (stosuje się leki z grupy inhibitorów pompy protonowej, inaczej IPP).
W Polsce zalecanym leczeniem pierwszego wyboru jest tzw. terapia poczwórna z bizmutem, czyli 14-dniowe (10-dniowe, jeśli lokalnie potwierdzono skuteczność takiej terapii) podawanie leku hamującego wydzielanie kwasu solnego w żołądku (IPP), cytrynianu bizmutu oraz 2 antybiotyków – standardowo metronidazolu i tetracykliny.
Jeśli takiego schematu nie można zlecić, lekarz dobiera inną, odpowiednią dla danego pacjenta terapię przeciwbakteryjną. W razie nieskuteczności pierwszego leczenia, stosuje leczenie drugiego wyboru, które jest uzależnione od rodzaju podawanych leków podczas pierwszego leczenia.
Usunięcie H. pylori zmniejsza 10–15-krotnie ryzyko nawrotu owrzodzeń trawiennych żołądka i dwunastnicy i ryzyko ponownego krwawienia z wrzodu.
Po leczeniu wykonuje się badania potwierdzającego skuteczność eradykacji. Zakażenie H. pylori może nawracać.