Zakażenie Helicobacter pylori – problemy w praktyce lekarza POZ
13.12.2013
Ciąg dalszy dostępny po zalogowaniu dla osób związanych zawodowo z ochroną zdrowia.
Zaloguj się lub przejdź do portalu dla pacjentów.
Zaloguj się lub przejdź do portalu dla pacjentów.
Wybrane treści dla pacjenta
-
 Nasilanie się bólu żołądka po jedzeniu - przyczyny Od jakiegoś czasu mam problem z żołądkiem, po spożyciu posiłku czuję ból, pieczenie z lewej strony brzucha, lekkie zawroty głowy. Czy to mogą być objawy wrzodów żołądka?
Nasilanie się bólu żołądka po jedzeniu - przyczyny Od jakiegoś czasu mam problem z żołądkiem, po spożyciu posiłku czuję ból, pieczenie z lewej strony brzucha, lekkie zawroty głowy. Czy to mogą być objawy wrzodów żołądka? -
 Boleści żołądka i skurcze żołądka w nocy Mam 23 lata i od paru dni boli mnie żołądek. Dziś w nocy ból się nasilił, było to nieprzyjemne uczucie, taki skurcz, który co chwila się pojawiał, mam takie uczucie jakby tam coś było.
Boleści żołądka i skurcze żołądka w nocy Mam 23 lata i od paru dni boli mnie żołądek. Dziś w nocy ból się nasilił, było to nieprzyjemne uczucie, taki skurcz, który co chwila się pojawiał, mam takie uczucie jakby tam coś było. -
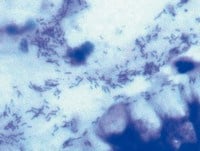
 Helicobacter pylori Zakażenie bakterią Helicobakter pylori jest powszechne – występuje ona u większości dorosłej populacji Polski. Zakażenie wiąże się z występowaniem choroby wrzodowej żołądka i dwunastnicy, ale samo zakażenie nie jest jednoznaczne z wystąpieniem objawów ani choroby. Istnieją nieinwazyjne metody wykrywania zakażenia, bez konieczności wykonywania gastroskopii.
Helicobacter pylori Zakażenie bakterią Helicobakter pylori jest powszechne – występuje ona u większości dorosłej populacji Polski. Zakażenie wiąże się z występowaniem choroby wrzodowej żołądka i dwunastnicy, ale samo zakażenie nie jest jednoznaczne z wystąpieniem objawów ani choroby. Istnieją nieinwazyjne metody wykrywania zakażenia, bez konieczności wykonywania gastroskopii. -
 Choroba wrzodowa żołądka i dwunastnicy Wrzody żołądka i dwunastnicy są częstą chorobą, w przebiegu której dochodzi do cyklicznego pojawiania się wrzodów trawiennych. Najczęstszą przyczyną jest zakażenie Helicobacter pylori. Objawem wrzodów żołądka i dwunastnicy jest ból w górnej części brzucha, występujący w przypadku wrzodu żołądka podczas posiłków, a w przypadku wrzodu dwunastnicy – na czczo (w tym w nocy ok. godz. 23.00–2.00) i w ciągu 2–3 godzin po posiłkach, ustępujący po spożyciu pokarmu lub przyjęciu leków zobojętniających kwas solny. Często przebieg choroby jest bezobjawowy.
Choroba wrzodowa żołądka i dwunastnicy Wrzody żołądka i dwunastnicy są częstą chorobą, w przebiegu której dochodzi do cyklicznego pojawiania się wrzodów trawiennych. Najczęstszą przyczyną jest zakażenie Helicobacter pylori. Objawem wrzodów żołądka i dwunastnicy jest ból w górnej części brzucha, występujący w przypadku wrzodu żołądka podczas posiłków, a w przypadku wrzodu dwunastnicy – na czczo (w tym w nocy ok. godz. 23.00–2.00) i w ciągu 2–3 godzin po posiłkach, ustępujący po spożyciu pokarmu lub przyjęciu leków zobojętniających kwas solny. Często przebieg choroby jest bezobjawowy. -
 Najczęstsze przyczyny bólów po lewej stronie brzucha Od 3 miesięcy zmagam się z bólem brzucha, mniej więcej na wysokości pępka po lewej stronie, boli mnie pod mostkiem przy uciskaniu, ból pojawił się po imprezie, na której spożywałem alkohol.
Najczęstsze przyczyny bólów po lewej stronie brzucha Od 3 miesięcy zmagam się z bólem brzucha, mniej więcej na wysokości pępka po lewej stronie, boli mnie pod mostkiem przy uciskaniu, ból pojawił się po imprezie, na której spożywałem alkohol. -
 Zapalenie żołądka wywołane przez H. pylori Zapalenie żołądka to uszkodzenie dotyczące zwykle jego błony śluzowej. Jest ono najczęściej spowodowane zakażeniem bakterią Helicobacter pylori.
Zapalenie żołądka wywołane przez H. pylori Zapalenie żołądka to uszkodzenie dotyczące zwykle jego błony śluzowej. Jest ono najczęściej spowodowane zakażeniem bakterią Helicobacter pylori. -
 Rak żołądka Rak żołądka to choroba, która na początku zwykle przebiega bezobjawowo. Może także powodować niecharakterystyczne objawy, takie jak dyskomfort w górnej części brzucha, odbijanie, wzdęcia. Im wcześniej rak żołądka zostanie wykryty, tym większe są szanse na wyleczenie. Rokowanie zależy od wielu czynników – wielkości i rozległości guza, a także obecności ewentualnych przerzutów.
Rak żołądka Rak żołądka to choroba, która na początku zwykle przebiega bezobjawowo. Może także powodować niecharakterystyczne objawy, takie jak dyskomfort w górnej części brzucha, odbijanie, wzdęcia. Im wcześniej rak żołądka zostanie wykryty, tym większe są szanse na wyleczenie. Rokowanie zależy od wielu czynników – wielkości i rozległości guza, a także obecności ewentualnych przerzutów. -
 Dieta w chorobie wrzodowej Odpowiednia dieta jest ważnym elementem wspomagającym leczenie farmakologiczne i łagodzącym objawy chorobowe.
Dieta w chorobie wrzodowej Odpowiednia dieta jest ważnym elementem wspomagającym leczenie farmakologiczne i łagodzącym objawy chorobowe.
Napisz do nas
Zadaj pytanie ekspertowi, przyślij ciekawy przypadek,
zgłoś absurd, zaproponuj temat dziennikarzom.
Pomóż redagować portal.
Pomóż usprawnić system ochrony zdrowia.